اپیدمیولوژی:
از پيامــدهاي ناخوشــايند ديابــت ميتوان کاهش طول عمر بیماران، عفونت و آمپوتاسيون انـدام تحتـاني را برشـمرد. 15% از بیماران دیابتی دچار زخم پا، و حدود 14 تا 24% از زخم ها منجر به قطع عضو میشود، و به طور متوسط در هر 30 ثانیه یک اندام در دنیا قطع میشود.
ديابت شـايع تـرين علـت آمپوتاسـيون غیر ترومایی اندام تحتانی است. ميزان شيوع آمپوتاسيونهاي بیمارستانی ناشی از دیابت در کشور حدود 30 درصد گزارش شده که نسبت به متوسط امار جهانی به طرز قابل مشاهدهای بالاست.
بیماران دیابتی که در معرض خطر زخم پا هستند:
- بیماران بالای 40 سال
- افزایش طول مدت بیماری
- تشخیص دیر بیماری
- بیماران بی تحرک
- بیماران سیگاری و مصرف کنندهی الکل
- این خطر همچنین در مردان مبتلا شیوع بیشتری دارد.
علل ایجاد زخم پای دیابتی:
بیماری عروق محیطی (peripheral vascular disease) یا همان (PVD):
نوعی اختلال گردش خون است که باعث تنگ شدن ، انسداد یا اسپاسم رگ های خونی خارج از قلب و مغز می شود.
بررسی PVD:
تشخیص PVD توسط راه های زیر صورت میگیرد
- لمس نبض های پا
- فشار سیستولیک قوزک پا
- فشار انگشت
- فشار اکسیژن
- آنژیوگرافی
- داپلکس آنژیوگرافی
اختلال عملکرد عصب محیطی (نوروپاتی):
اصلی ترین عارضه ی دیابت نوروپاتی یا آسیب به اعصاب است که بیش از 40% از بیماران را دچار میکند و بر تمامی اعصاب تاثیر میگذارد.
عفونت و دیابت
افراد مبتلا به دیابت دچار کاهش قابلیت دفاع در برابر عفونت میشوند، و ریسک عفونت های مکرر در زخم های پای این افراد بالا می رود. خطر آمپوتاسیون در این بیماران به میزان قابل توجهی بالا می رود.
عفونت ممکن است با تعداد کمی از علایم کلاسیک یا بدون آن ها ظاهر شود.
استفاده از پانسمان آلژی پد رواهیل
تشخیص عفونت
تشخیص عفونت به طور بالینی، یا بر مبنای وجود ترشحات چرکی (pus ) صورت می گیرد، و یا حداقل 2 مورد از مشخصات التهابی زیر را داراست:
- قرمزی
- گرما
- تورم و سفتی
- درد و حساسیت
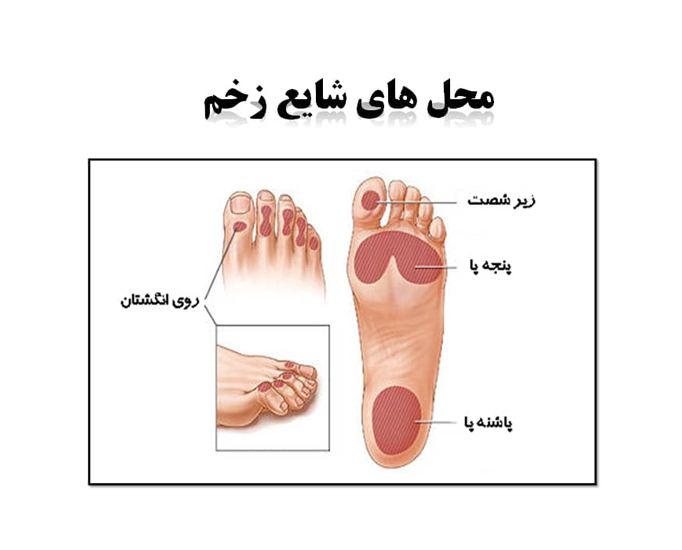
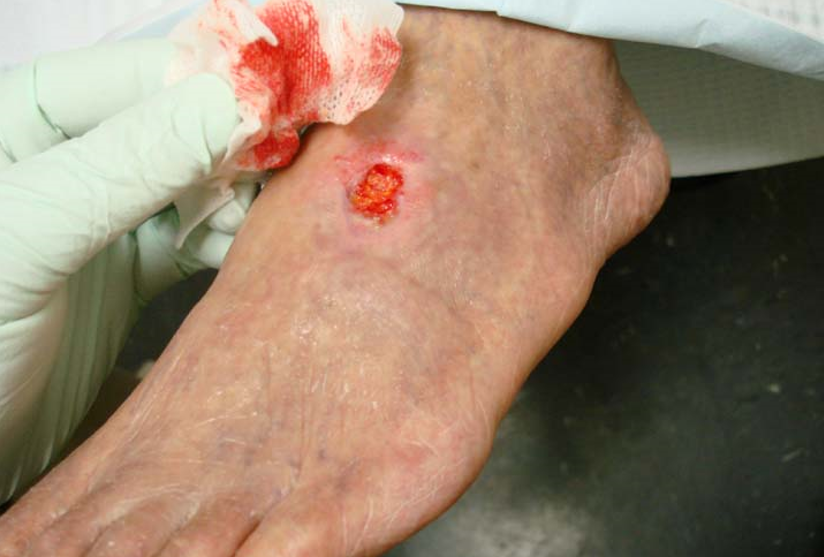
زخم پای دیابتی
1. زخم های نوروپاتیک
2. زخم های ایسکمیک
3. زخم های نورو ایسکمیک
نوروپاتیک
یکی از زخم پای دیابتی زخمهای نوروپاتی است. زخمی که به علت از بین رفتن اعصاب پا و آسیب به اعصاب خودمختار و غدد عروق پوست و خشکی کف پای افراد دیابتی ترکخوردگی، پینه بستن، عفونت محل ترک خوردگی و به صورت کلی که در کف پای افراد مبتلا به دیابت دیده میشود از نوع زخمهای نوروپاتی میباشد.
پای افراد دیابتی مبتلا به نوروپاتی حس ندارد و بیمار از بی حسی و گزگز و سردی یا داغ شدن یک مرتبه ای پا شکایت می کنند.
اغلب زخم های نوروپاتیک با برداشتن فشار از روی پا، آفلود، راه نرفتن، استفاده از TCC و همچنین با استفاده از پانسمان های نوین و پیشرفته و مشاوره با کارشناس زخم و متخصص درمان زخم و در صورت لزوم استفاده از آنتیبیوتیک تحت نظر پزشک متخصص عفونی بهبود می یابند.
زخم پای دیابتی
ایسکمیک
زخم های ایسکمی ناشی از نرسیدن خون به بافت می باشد.زخم های ایسکمی به دلیل آسیب و عوارض دیابت به عروق افراد دیابتی و نرسیدن خون کافی به بافت ها مخصوصاً اندام های تحتانی به وجود میآید .اکثراً در ناحیه ای از پا که دارای برجستگی های استخوانی می باشد.همچون مچ پا و لبه های خارجی و داخلی پاها به وجود می آید .که در صورت مراقبت ناکافی عفونی شده و منجر به قطع عضو فرد می گردد.
زخمهای ایسکمی همراه با درد شدید نمایانمیشود. مراقبت و درمان زخمهای ایسکمی ارجاع به جراح عروق جهت آنژیوپلاستی و باز کردن عروق برای ایجاد گردش خون مناسب استفاده از انواع روش ها و پانسمان های نوین جهت مدیریت صحیح زخم زیر نظر کارشناس زخم استفاده از آنتیبیوتیک تحت نظر متخصص عفونی می باشد.
زخم پای دیابتی
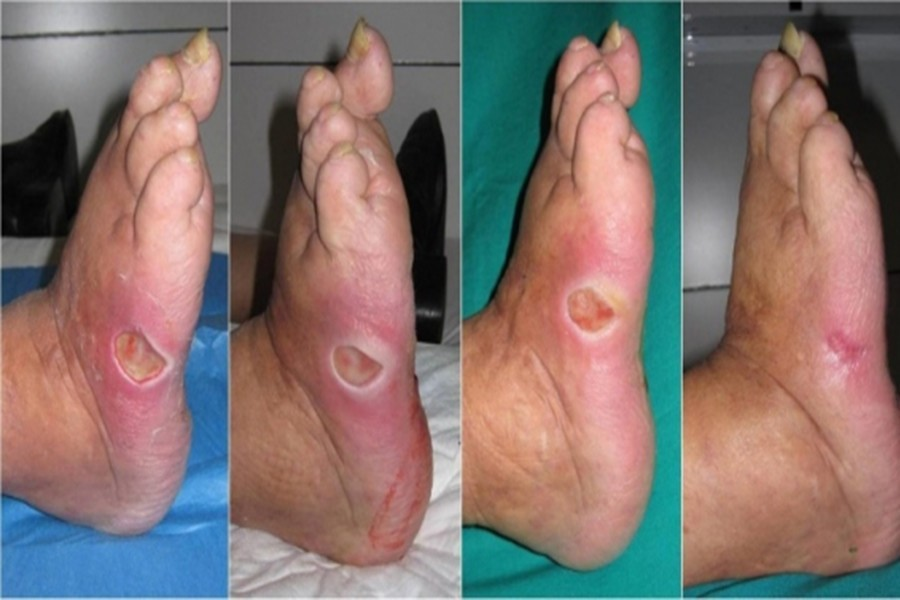
نورو ایسکمیک
زخمهای نورو ایسکمی شامل زخم هایی است که در اثر تخریب اعصاب کنترل کننده ی قطر رگها و انقباض دیواره عروق به وجود میآید، که علت اصلی آن دیابت می باشد . اکثر این نوع زخم ها در نوک انگشتان به صورت بافتی سیاه رنگ یا ارغوانی رنگ به صورت چرمی شکل تشکیل میشود، که معمولاً به قطع انگشت پا منجر می شود. نوروایسکمی منجر به ایجاد زخم ها در ناحیه پاها، انگشتان پا و ناحیه کناری پا می شود و کمتر روی نواحی از پا که فشار وارد می شود، زخم ایجاد می گردد.
درمان و مراقبت آن شامل استفاده از پانسمان های نوین زیر نظر کارشناس زخم مراجعه به جراح عروق و آنتی بیوتیک تراپی زیر نظر متخصص عفونی می باشد.
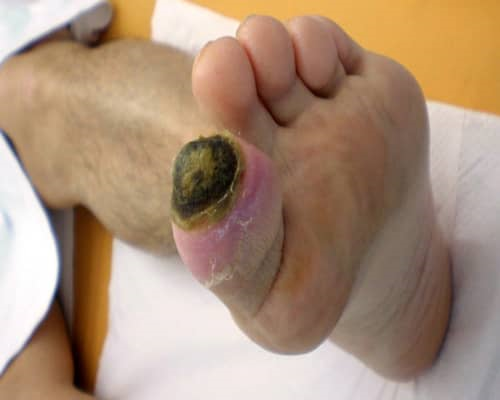
مقایسه ی زخم های نوروپاتیک، و ایسکمیک پا
| زخم نوروپاتیک | زخم ایسکمیک | |
| دفورمیتی پا | انگشتان چنگکی شکل، پای شارکو با قوس زیاد | وجود ندارد، فقدان انگشتان در اثر آمپوتاسیون |
| محل زخم | کف پا (plantar) | کنارههای پا (نوک انگشتان، پاشنه) |
| رنگ پوست | نرمال یا قرمز | نرمال یا قرمز زمانیکه عضو پایین قرار گرفته؛ رنگ پریده زمانیکه عضو بالا قرارگرفته |
| دمای پا | گرم | سرد |
| وضعیت پوست | خشک و ترک خورده | نازک، شکننده، تاول، ناخن های غیر طبیعی |
| ویژگیهای زخم | بدون درد، به شکل دایره، پینه | دردناک، نکروز یا اسلاف. هاله قرمز در اطراف زخم |
| کالوس (پینه) | در نقاط تحمل کننده وزن، عموما ضخیم | معمولا دیده نمی شود |
| حس | فقدان یا کاهش حس | نرمال یا افزایش یافته |
| نبضهای پا | اغلب به صورت نبض جهنده، وریدها برجسته و متسع | ممکن است وجود نداشته یا خیلی ضعیف باشند |
| رفلکس مچ پا | معمولا فقدان یا کاهش | معمولا وجود دارد |
طبقه بندی زخم پای دیابتی
- سیستم واگنر (Wagner System)
- سیستم دانشگاه تگزاس (The University of Texas System)
- سیستم ناتینگهام (Nottingham System)
طبقه بندی واگنر:
گرید 0 – پا درمعرض خطر (دفورمیتی)، بدون وجود زخم
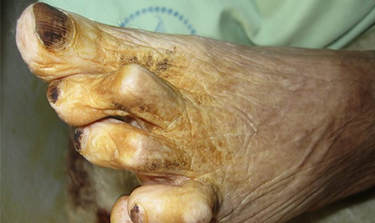
گرید1- زخم سطحی بدون درگیری ساب کوتانئوس
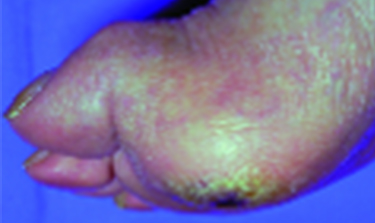
گرید 2

گرید 3- زخم عمقی که استخوان را درگیر می کند (استئیت). استئومیلیت یا آبسه ممکن است وجود داشته باشد
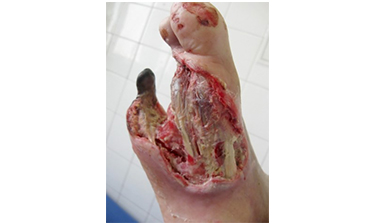
گرید 4 – گانگرن موضعی و بخشی از انگشتان، جلو پا یا پاشنه
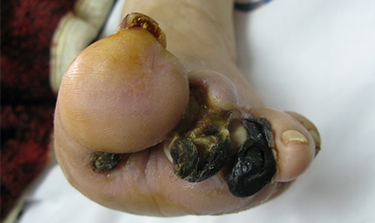
گرید 5 – گانگرن پیشرفته پا نیازمند آمپوتاسیون
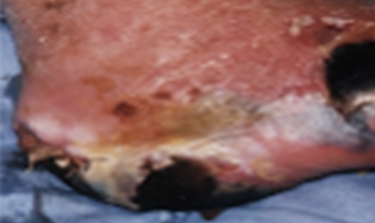
پیشگیری از ایجاد زخم پای دیابتی
- کنترل مناسب فشارخون و متابولیسم
- شناسایی بیماران درمعرض خطر
- کاهش فشار، برداشتن فشار
- آموزش به بیمار و خانواده
آموزش پیشگیری شامل:
- تغذيه مناسب
- اهميت كنترل مناسب قند خون
- ورزش
- مراقبت از زخم و جلوگيري از ايجاد آن
- روشهاي پيشگيري از زخم: معاينات روزمره، شست و شوي صحيح پا، روشهاي نگهداري از پا، نحوه مراقبت از ناخنها
- و یکی از مهم ترین عوامل موثر، استفاده از کفش و جوراب مناسب می باشد
درمان زخم پای دیابتی
شامل:
- دبریدمان (جراحی یا اتولیتیک)
- شستشوی زخم
- کنترل عفونت
- پانسمان مناسب (قابلیت بالای جذب اگزودا بدون انسداد، پیشگیری از ترومای بیشتر و کاهش خطر عفونت)
- اکسیژن رسانی کافی به زخم
- برداشتن فشار
می شود.
برداشتن فشار به صورت تخصصی توسط کفش ها و یا کفی های به خصوص طراحی شده انجام میشود.
کفی آفلود لانه زنبوری ، کفش دیابتی آفلود پاشنه، کفش دیابتی آفلود پنجه
کاهش، و یا برداشتن فشار از پا، توسط راه های زیر انجام پذیر است:
- کفش ها و کفی های مخصوص
- پوتین های فایبرگلس
- قالبهای تمام تماسی پا
- گچهای زیرزانو
- قالبهای تجاری موجود
- عصاها و چوبهای زیربغل و ویلچیرها
- اقدامات جراحی
مقاله برگرفته شده از کتاب “Chronic Wound Care” از پروفسور “Gari Sibbald“

 محصولات زخم
محصولات زخم لوازم مصرفی
لوازم مصرفی ابزار جراحی
ابزار جراحی جوراب طبی
جوراب طبی